Начальник хирургического центра Чалый Андрей Николаевич, врач-хирург высшей категории, кандидат медицинских наук. Окончил Военно-медицинскую академию им. С.М. Кирова по специальности «лечебное дело» и адьюнктуру по специальности «хирургия». Курсы повышения квалификации по специальностям: «общая хирургия», «хирургия». Курсы переподготовки по специальности «онкология», «эндоскопия». Стаж по специальности 17 лет.
Центр включает хирургическое отделение (со стерилизационной) в которое входят кабинеты онколога, травматолога, колопроктолога и ангиохирурга, урологическое отделение, гинекологическое отделение, офтальмологическое отделение, оториноларингологическое отделение и хирургический дневной стационар (с группой анестезиологии и реанимации на 10 мест), госпитальное отделение (с дневным стационаром на 5 мест), группой анестезиологии-реанимации и палатами для лечения больных методами плазмофереза и экстракорпоральной гемокоррекции.
Подавляющее большинство врачебного и среднего медицинского персонала имеют высшую квалификационную категорию.
В составе хирургического центра пять врачей имеет ученую степень кандидата медицинских наук. Внедряются передовые методики, ведется научная деятельность, результаты которой отражаются в центральной медицинской печати.
Ежегодно в центре получают амбулаторную помощь более 60 тысяч пациентов. Отличительной особенностью является уникальная возможность проведения исчерпывающей диагностики и оказания специализированной амбулаторной медицинской помощи при различных заболеваниях и травмах, а также проведение военно-врачебной экспертизы. Осуществляется динамическое наблюдение, коррекция лечения, широкий спектр оперативных вмешательств при различных заболеваниях хирургического, колопроктологического, травматологического, гинекологического, урологического, офтальмологического профилей и ЛОР органов.
В хирургическом дневном стационаре проводятся широкий спектр различных оперативных вмешательств по профилям: хирургия, травматология, колопроктология, урология, гинекология, офтальмология и оториноларингология.
подробнее о Хирургическом дневном стационаре с группой анестезиологии и реанимации на 10 мест.Заведует хирургическим отделением врач хирург высшей категории Карпов Олег Борисович. Стаж работы по специальности 29 лет. Окончил Горьковский медицинский институт в 1989 году по специальности «лечебное дело» и факультет руководящего состава медицинской службы Военно-медицинской академии г. Санкт-Петербург по специальности «Хирургия».
В отделении трудятся врачи специалисты с высшей и первой квалификационной категорией, имеющие большой опыт практической работы, выполняющие весь спектр оперативных вмешательств и манипуляций по своей специальности.
В хирургическом отделении проводится комплексная диагностика и лечение пациентов хирургического, травматологического, колопроктологического, сосудистого и онкологического профиля.
Отделение имеет в своем составе кабинеты специалистов (хирурга, ортопеда-травматолога, колопроктолога, сосудистого хирурга и онколога), чистую перевязочную и перевязочную для лечения пациентов с хирургической инфекцией.
В отделении оказывается полный объем амбулаторной хирургической помощи:
• удаление доброкачественных новообразований кожи и подкожной клетчатки (папиллом, липом, атером);
• первичная хирургическая обработка ран;
• операции при вросшем ногте (в т.ч. пластические);
• операции по поводу гнойно-воспалительных заболеваний (панариций, абсцесс, флегмона);
• удаление инородных тел мягких тканей, лечение лигатурных свищей;
• пункции и блокады крупных суставов с введением хондропротективных препаратов улучшающих регенерацию хрящевой ткани;
• удаление одиночных геморроидальных узлов;
• вскрытие подкожного парапроктита;
• лечебная иммобилизация при травмах опорно-двигательного аппарата.
Заведует урологическим отделением врач уролог высшей категории Антипушин Сергей Иванович, стаж работы по специальности более 20 лет. Окончил Саратовский военно-медицинский факультет по специальности «лечебное дело» и интернатуру по «хирургии». Клиническая ординатура по специальности «урология» в ГИУВ МО РФ. Курсы повышения квалификации: неотложная хирургия; клиническая анатомия и оперативная хирургия; эндоурология и лапароскопическая урология; эндохирургические вмешательства в хирургии, андрология. Курсы переподготовки по специальности «онкология», «ультразвуковая диагностика».
Член Российской ассоциации урологов, Российской ассоциации онкоурологов, Российской ассоциации лапароскопических хирургов, Европейской ассоциации урологов, Российской ассоциации андрологов. Автор более 50 статей.
В урологическом отделении осуществляется весь спектр диагностики и лечения заболеваний органов мочеполовой системы.
Отделение оснащено современным цистоскопом с эндовидеоурологической стойкой, Уз-аппаратом, андрологическим физиотерапевтическим оборудованием, урофлоуметром.
В отделении оказывается полный объем амбулаторной урологической помощи:
• Видеоуретроцистоскопия;
• Взятие биопсии новообразований мочевого пузыря и уретры;
• Мультифокальная биопсия предстательной железы;
• Удаление стентов верхних мочевых путей;
• Бужирование уретры;
• Катетеризация мочевого пузыря;
• Инстилляции в мочевой пузырь и уретру лекарственных препаратов;
• Замена цистостомических дренажей;
• Комплексная терапия эректильной дисфункции (в том числе с использованием аппаратов для физиотерапевтического лечения);
• Комплексная терапия хронических заболевания мужских половых органов (в том числе с использованием аппаратов для физиотерапевтического лечения);
• Лечение мочекаменной болезни;
• Лечение воспалительных заболеваний мочевых органов;
• Лечение расстройств мочеиспускания (гиперактивный мочевой пузырь);
• Видеоскопические операции и манипуляции;
• Весь спектр амбулаторных урологических операций;
• Динамическое наблюдение онкоурологических пациентов
В урологическом отделении «12 КДЦ» принимают пациентов лучшие урологи, андрологи города, которые выявляют и эффективно лечат урологические заболевания. В своей работе они применяют мировой опыт лечения болезней и наиболее результативные лекарственные средства. При необходимости можно проконсультироваться со специалистами другого профиля, ведущими прием в нашей клинике: колопроктологами, хирургами, кардиологами и др.
В настоящее время приоритетным направлением работы отделения является онкоурологические патологии и их ранняя диагностика.
Онкоурологические патологии – это группа злокачественных болезней, раковых опухолей, которые возникают в тканях мочеполовой системы. Сюда относят почки с мочеточниками, поражения мочевого пузыря и уретры, а также мужских половых органов (простата, яички, пенис).
Наиболее часто эти опухоли возникают у лиц зрелого и преклонного возраста, на фоне факторов риска и неблагоприятной наследственности, некоторых предрасполагающих патологий (аденома простаты). Чем раньше будет выявлен рак этой локализации, тем выше вероятность полного излечения от рака.Самыми распространенными патологиями считаются опухоли предстательной железы, поражения почек и мочевого пузыря.
В начальной стадии урологический рак может не иметь симптомов. Поэтому важно регулярное обследование у уролога. По мере развития опухоли могут возникать определенные жалобы и проявления:
• болезненность при опорожнении мочевого пузыря;
• окрашивание мочи кровью, примеси кровавых хлопьев;
• слабость и усталость;
• боли в области поясницы и низа живота, промежности;
• снижение массы тела без видимых причин;
• отечность в области лодыжек и стоп;
• беспричинные лихорадочные приступы.
Для отдельных видов рака дополнительно возможны специфические симптомы, на которые нужно обращать пристальное внимание. Так, для рака простаты типично:
• появление частых позывов к опорожнению мочевого пузыря;
• боль в промежности и малом тазу;
• окрашивание спермы и мочи прожилками крови;
• потеря массы тела, слабость, недомогание.
! При появлении любых жалоб со стороны мочеполовой системы необходимо обращение к урологу !
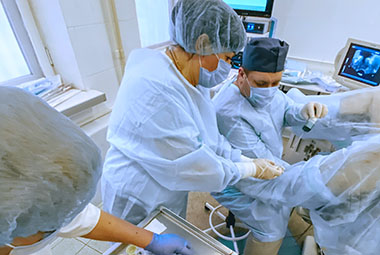 В урологическом отделении для ранней диагностики рака предстательной железы проводят биопсию под контролем УЗИ.
В урологическом отделении для ранней диагностики рака предстательной железы проводят биопсию под контролем УЗИ.
Процедура биопсии простаты достаточно проста и безболезненна. При этом она отличается достаточной информативностью. Забор ткани позволяет выполнить гистологическое исследование. Он дает возможность специалисту быстро определить дальнейшую тактику лечения.
Рано выявленные патологии почек, мочевого пузыря, гениталий и простаты имеют высокие шансы на полное выздоровление.
До 90% пациентов полностью излечиваются от рака.
ЛОД-терапия в урологическом отделении
ЛОД терапию считают наиболее эффективным методом для коррекции эректильных нарушений у мужчин, согласно Российской и Европейской ассоциациям урологов. На данный момент ЛОД терапия относиться к наиболее простым, в то же время, эффективным способам лечения эректильной дисфункции.
Положительный эффект от терапии достигается применением гипобарического воздействия (0,4–0,6 атмосфер). Усиливается приток крови к органу. Улучшается питание клеток и насыщение их кислородом. Увеличивается объем пещеристых тел, который сохраняется даже после прекращения терапии. Происходит частичное или полное восстановление потенции.
Эта процедура эффективна, безопасна и безболезненна. Для ее назначения существуют определенные показания. К ним относят следующие патологии:
• поражение сосудов, отвечающих за наступление эрекции;
• расстройства психологического характера;
• начальные формы нарушения потенции;
• простато-везикулит;
• хронические простатиты;
• снижение потенции;
• реабилитация после оперативного вмешательства на органах малого таза;
• нарушенная потенция в пожилом возрасте;
• болезнь Пейрони.
Назначение этой методики противопоказано при тяжелых патологиях сердечно-сосудистой системы. Оно не рекомендуется при камнях в почках , новообразованиях на половом члене, фимозе. Еще его не назначают при венозных нарушениях, варикоцеле и гидроцеле.
Перед процедурой необходима консультация врача-специалиста!
Курс этой терапии включает до восемнадцати процедур.
Процедура на аппарате «Андрогин» – физиотерапевтические аппаратные методики воздействия при болезнях мочеполовой системы. В андрологической практике применяется в ходе лечения:
• простатита;
• заболеваний яичек;
• некоторых видов бесплодия;
• эректильной дисфункции.
Предусматривает возможность электростимуляции, нейростимуляции, магнитотерапии, лазерного и светового воздействия.
Лечение аппаратом Андрогин проводится с учетом индивидуальных особенностей организма пациента.
Аппарат нельзя использовать при наличии:
• Онкологических заболеваний;
• Болезней кровеносной системы;
• Кардиостимулятора;
• Органических патологий центральной нервной системы;
• Острых инфекционных заболеваний;
• Болезней слизистых и кожных покровов в местах предполагаемого закрепления электродов.
Перед началом использования аппарата пройдите обследование, которое позволит выявить или исключить наличие противопоказаний!
Заведует гинекологическим отделением врач акушер — гинеколог, к.м.н. Егорова Елена Анатольевна, стаж работы по специальности 29 лет. Окончила Российский государственный медицинский университет по специальности «лечебное дело» и клиническую ординатуру по специальности «Акушерство и гинекология».
В гинекологическом отделении осуществляется весь спектр диагностики и лечения заболеваний органов мочеполовой системы.
Отделение оснащено современными кольпоскопом с фотофиксацией, аппаратом радиоволновой хирургии «Сургитрон», гистерорезектоскопом.

В отделении оказывается полный объем амбулаторной помощи:
• бимануальное исследование;
• забор материала для мазка на флору и цитологии шейки матки;
• расширенная кольпоскопия;
• офисная гистероскопия
• подбор и установка поддерживающего пессария;
• вскрытие и дренирование кист и абсцессов бартолиновой железы;
• удаление папиллом, кандилом вульвы, влагалища и шейки матки радиоволновым методом;
• удаление полипа шейки матки с помощью радиоволнового апппарата Сургитрон;
• аспирационная биопсия эндометрия вакуум кюреткой «Пайпель»;
• удаление инородных тел влагалища;
• установка и удаление внутриматочных средств;
• биопсия шейки матки;
• лечение эрозии шейки матки радиоволновым методом;
• вскрытие кист шейки матки;
• рассечение спаек влагалища;
• обследование на гормональный профиль и подбор оптимального способа контрацепции или заместительной гормонотерапии;
• эстетическая гинекология.
Ежегодно в отделении получают амбулаторную помощь более 12 тысяч пациентов. Отличительной особенностью отделения является уникальная возможность проведения исчерпывающей диагностики и оказания специализированной амбулаторной медицинской помощи при заболеваниях и травмах органов зрения, а также проведение военно-врачебной экспертизы.

В составе офтальмологического отделения развёрнуты:
• два кабинета врача-офтальмолога;
• диагностическая комната (темная комната).
В настоящее время внедрены и активно используются в повседневной работе такие современные методы инструментальной диагностики, как:
• компьютерная периметрия;
• бинокулярная офтальмоскопия глазного дна
В оториноларингологическом отделении осуществляется весь спектр диагностики и лечения заболеваний ЛОР-органов.
Отделение оснащено современными ЛОР-комбайнами с микроскопом и эндоскопом.
Для диагностики патологии слухового аппарата применяется аудиометрия и тимпанометрия.

В отделении оказывается полный объем амбулаторной помощи:
• остановка носового кровотечения передней и задней тампонадой, а также с помощью электрохирургического аппарата;
• пункции гайморовой пазухи;
• вакуумное дренирование околоносовых пазух (так называемая “кукушка”);
• эндоазальные блокады;
• репозиция и фиксация перелома костей носа при свежей травме и отсутствии сотрясения головного мозга;
• вскрытие паратонзиллярного и заглоточного абсцессов;
• вскрытие гематомы, абсцесса перегородки носа, ушной раковины;
• парацентез барабанной перепонки;
• промывание аттика;
• катетеризация слуховой трубы;
• продувание ушей по Политцеру и пневмомассаж барабанных перепонок
• удаление инородных тел из глотки, гортани, носового хода, наружного слухового прохода;
• вливание в гортань лекарственных веществ;
• промывание лакун миндалин с помощью озоно-ультразвукового комплекса последнего поколения “Тонзиллор — 3ММ”.
Приём и лечение пациентов ведёт врач-сердечно-сосудистый хирург Вульф Владимир Владимирович. Oкончил Воронежский государственный медицинский университет имени Н.Н. Бурденко в 2004 году. В 2006 г. окончил ординатуру по специальности «сердечно-сосудистая хирургия» на базе Национального медицинского исследовательского центра сердечно-сосудистой хирургии им. А.Н. Бакулева (Москва). В 2011, 2016 и 2021-м – проходил курсы повышения квалификации по специальности «сердечно-сосудистая хирургия» в Российской медицинской академии непрерывного профессионального образования (Москва). В 2014 году прошёл переподготовку по специальности «Рентгенэндоваскулярные методы диагностики и лечения сосудистых заболеваний» на базе Российской медицинской академии непрерывного профессионального образования (Москва). Является автором более 10 научных статей в отечественной и зарубежной медицинской литературе.
Сосудистая хирургия и ангиология — область медицины, занимающаяся диагностикой, лечением и профилактикой заболеваний и аномалий развития всех сосудов организма человека (артерии, вены, лимфатические сосуды).
Флебология — раздел ангиологии и сосудистой хирургии, который занимается диагностикой, лечением и профилактикой заболеваний вен.
В нашем Хирургическом Центре проводятся консультации, консервативное и оперативное лечение по следующим заболеваниям сосудистой системы:
• облитерирующие заболевания артерий (атеросклероз, тромбангиит, неспецифический аорто-артериит);
• варикозная болезнь;
• острые тромбофлебит и флеботромбоз;
• посттромботическая болезнь;
• лимфедема (лимфостаз);
• диабетическая ангиопатия;
• врождённые сосудистые аномалии и новообразования;
• синдром и болезнь Рейно;
• травмы сосудов;
• трофические язвы различной этиологии.
Обратиться к сосудистому хирургу (флебологу) необходимо при появлении следующих симптомов в конечностях:
• боль;
• чувство онемения, «зябкости»;
• ощущение быстрой усталости, чувства тяжести;
• отёки;
• судороги, «гудение», «ползание «мурашек»;
• появление «сосудистой сетки», усиление венозного рисунка, расширение вен;
• изменение цвета и структуры кожных покровов;
• появление длительно незаживающих ран на коже.
В нашем центре проводятся следующие виды лечения заболеваний вен:
Эндовенозная лазерная коагуляция вен (ЭВЛК) – операция выбора, «золотой стандарт» хирургического лечения варикозной болезни нижних конечностей в настоящее время. Суть операции заключается в коагуляции («заваривании») венозного ствола изнутри при помощи лазерного световода. Как правило, вторым этапом выполняется минифлебэктомия (удаление варикозно расширенных притоков поверхностных вен через проколы) или введение склерозанта. Операция выполняется под ультразвуковым контролем, под местной анестезией.
Минифлебэктомия — удаление варикозно расширенных притоков поверхностных вен через проколы при помощи специальных крючков (Варади). Выполняется как самостоятельный метод (при клапанной состоятельности стволов подкожных вен), а также как второй этап после ЭВЛК. Проводится под местной анестезией.
Флебосклерозирующее лечение (склеротерапия) варикозно трансформированных, ретикулярных вен («венозных сеточек»), а также телеангиэктазий. Метод заключается в ведении в просвет вены раствора вызывающего «спаивание стенок сосуда». Анестезия не требуется.
Комбинированная флебэктомия — классическая операция, которая целесообразна при резко выраженной варикозной трансформации вен, запущенных случаях, а также при сильной извитости венозных стволов, более травматичен. Выполняется под спинальной или общей анестезией.
Операции при варикозной болезни нижних конечностей
Варикозная болезнь нижних конечностей (ВБНК) представляет собой одну из важнейших проблем современного здравоохранения. Заболевание характеризуется высокой распространенностью. Около 25% населения страдает различными формами варикозной болезни.
Варикозным расширением вен — называется заболевание с прогрессирующим течением, вызывающим необратимые изменения в поверхностных, коммуникационных и глубоких венах, а также в коже, подкожной основе, мышцах, костной и нервной тканях. Варикозное расширение вен — заболевание, характеризующееся неравномерным увеличением просвета и длины вен, их извитостью, образованием узлов в участках истончения венозной стенки.
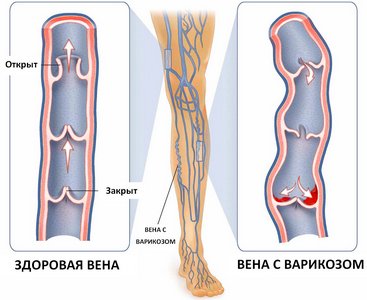
Причины варикоза
К причинам варикозного расширения вен относятся:
• Наследственный фактор;
• Гиподинамия;
• Гормональный сбой в организме;
• Длительные статические нагрузки;
• Курение;
• Беременность;
• Травмы нижних конечностей;
• Подъем тяжестей.
Симптомы
На начальных стадиях заболевания появляются немногочисленные и весьма неспецифичные симптомы. Появляется чувство тяжести и повышенной утомляемости в ногах, распирание, жжение и иногда ночные судороги в икроножных мышцах. Одним из частых симптомов, появляющихся уже в самом начале заболевания, бывают преходящие отеки и боль по ходу вен (зачастую ещё не расширенных). Также отмечается небольшая отечность мягких тканей, обычно в области стоп, лодыжек и нижней части голеней. Все эти симптомы обычно более выражены в вечернее время, после работы, либо при длительной статической нагрузке, особенно в жаркую погоду. В дальнейшем к перечисленным субъективным симптомам присоединяются регулярно возникающие к вечеру и исчезающие к утру отеки. Сначала отеки наблюдаются в области лодыжек и тыла стопы, а затем распространяются на голень. При появлении таких отеков следует говорить о развившейся хронической венозной недостаточности. Цвет кожи приобретает синюшный оттенок. Если пациенты на этой стадии не получают необходимого лечения, у определенной их части возникает гиперпигментация кожи голеней и липодерматосклероз. В более запущенных случаях возникают трофические язвы.
Основные симптомы:
• отёчность ног;
• болевые ощущения в области икр;
• судороги по ночам.
Видимые признаки болезни:
• распухание вен;
• сосудистые «звёздочки»;
• вены проступают через кожу, становятся заметны, прощупываются руками.
Диагностика
На сегодняшний день существует большое количество современных методов диагностики, которые позволяют разобраться в причине возникновения патологии и назначить лечение.
Основным диагностическим методом является:
• Дуплексное сканирование. Показывает информацию о состоянии стенок сосуда, его формы и направление крови.
Диагностику назначают только после консультации специалиста.
Лечение
Эндовенозная лазерная коагуляция вен (ЭВЛК) – операция выбора, «золотой стандарт» хирургического лечения варикозной болезни нижних конечностей в настоящее время. Суть операции заключается в коагуляции («заваривании») венозного ствола изнутри при помощи лазерного световода. Как правило, вторым этапом выполняется минифлебэктомия (удаление варикозно расширенных притоков поверхностных вен через проколы) или введение склерозанта. Операция выполняется под ультразвуковым контролем, под местной анестезией.
Минифлебэктомия — удаление варикозно расширенных притоков поверхностных вен через проколы при помощи специальных крючков (Варади). Выполняется как самостоятельный метод (при клапанной состоятельности стволов подкожных вен), а также как второй этап после ЭВЛК. Проводится под местной анестезией.
Флебосклерозирующее лечение (склеротерапия) варикозно трансформированных, ретикулярных вен («венозных сеточек»), а также телеангиэктазий. Метод заключается в ведении в просвет вены раствора вызывающего «спаивание стенок сосуда». Анестезия не требуется.
Комбинированная флебэктомия — классическая операция, которая целесообразна при резко выраженной варикозной трансформации вен, запущенных случаях, а также при сильной извитости венозных стволов, более травматичен. Выполняется под спинальной или общей анестезией.
Реабилитационный период
После операции пациенту на несколько часов необходимо задержаться в отделении. После чего родственники смогут забрать его домой. Восстановительный период может длиться от недели до месяца. Срок зависит от объема заболевания, наличия венозных осложнений, перенесенных перед операцией, возраста и сопутствующей патологии. В это время не стоит ограничивать себя в движениях. Обязательно круглосуточное ношение компрессионного трикотажа первые дни, далее — в дневные часы. При соблюдении всех правил через 7-10 дней можно снимать швы. С компрессионным бельём можно попрощаться чуть позже: 2 недели -2 месяца. Спортивные занятия возможны через пару недель, но объем и характер нагрузок обсуждаются индивидуально с лечащим врачомЗаведует отделением врач – анестезиолог – реаниматолог высшей категории Краев Николай Николаевич.
Дневной стационар интенсивной терапии 12 КДЦ МО РФ проводит лечение пациентов методами интенсивной терапии, к которым относятся – плазмаферез (гравитационный и мембранный), эритроцитаферез, экстракорпоральная фармакотерапия (инкубация клеточной массы с лекарственным препаратом), фотогемокоррекция (инфракрасная и ультрафиолетовая), озонотерапия аппликационная и внутривенная (озонирование аутокрови и инфузионных растворов) и другие. Все эти методы интенсивной терапии объединяются под общим названием экстракорпоральная гемокоррекция. В нашем лечебном учреждении это направление является основным в выборе интенсивной терапии.
Методы экстракорпоральной гемокоррекции применяются в тех случаях, когда обычные методы лечения – прием лекарственных препаратов внутрь или их наружное применение — малоэффективны или неэффективны, а также когда необходимо повысить чувствительность организма к этим препаратам.
Предшественником экстракорпоральной гемокоррекции был метод кровопускания, описанный еще в средние века Гиппократом и Галеном. Считалось, что кровопускание помогает избавиться от многих заболеваний. С помощью этого метода пытались лечить гипертонию, отравления, лихорадку, головную боль, инфекционные заболевания.
В современном представлении экстракорпоральная гемокоррекция – это высокотехнологичная процедура, основанная на современных био- и нанотехнологиях. Метод служит дополнением к выработанным эволюцией многоуровневым механизмам коррекции отклонений жизнедеятельности, и способствует восстановлению нарушенных функций на обратимых стадиях болезни. За последние десятилетия были созданы разнообразные технологии экстракорпоральной гемокоррекции: иммуносорбция, криоаферез, каскадный плазмаферез, экстракорпоральная фармакотерапия, термоплазмосорбция. На сегодняшний день число методов экстракорпоральной гемокоррекции более тридцати.
Заболевания, при которых показано проведение экстракорпоральной гемокоррекции, указаны еще в приказе МЗ РФ №34 от 7.01.1987 года. В настоящее время этот перечень нозологических форм расширился. К ним относятся:
• аллергические заболевания (бронхиальная астма, крапивница, поливалентная аллергия и пр.);
• аутоиммунные заболевания (болезнь Бехтерева, ревматоидный артрит, заболевания соединительной ткани, васкулиты и пр.);
• гинекологические заболевания (аутоиммунное бесплодие, воспалительные и пр);
• кожные заболевания (псориаз атопический дерматит, и пр.), офтальмологические заболевания (возрастная макулодистрофия, рецидивирующие увеиты), ЛОР заболевания (болезнь Меньера, нейросенсорная тугоухость), неврологические болезни;
• нарушения обмена веществ (подагра, тиреотоксикоз, метаболический синдром, диабетические ангио и полинейропатии и пр.);
• хронические инфекции и длительно незаживающие трофические раны.
Для получения максимально возможного эффекта и сведения к минимуму побочных действий для каждого пациента осуществляется индивидуальный подбор программы экстракорпоральной гемокоррекции. В зависимости от индивидуальных особенностей пациента лечение может осуществляться как амбулаторно, так и в режиме дневного стационара.
| Записаться на прием к специалисту Вы можете по телефонамРегистратура Прикрепленный контингент: 8 (495) 377-13-32, 8 (495) 371-27-10 Регистратура Платных услуг: 8 (495) 371-86-94, 8 (495) 371-78-97 |