В хирургическом дневном стационаре проводятся разнообразные оперативные вмешательства:

На базе дневного хирургического стационара производятся оперативные вмешательства под местной и общей анестезией по поводу:
• Грыж брюшной стенки;
• Доброкачественных новообразований кожи, подкожной клетчатки
Хирургическое лечение разных видов грыж
Герниопластика сетчатым эндопротезом по Лихтенштейну. Грыжа – это выхождение органа, его части или сразу группы органов через существующие в норме или патологически сформированные отверстия. При этом все оболочки, покрывающие орган, остаются целыми.
Наиболее распространены грыжи передней брюшной стенки, поскольку это очень большая область организма человека, имеющая много слабых мест и испытывающая давление большой массы органов.
Паховая грыжа – выпячивание брюшины в область пахового канала. На их долю приходится больше всего от общего числа грыж передней брюшной стенки. У мужчин данная патология встречается в 9 раз чаще, чем у женщин, что обуславливается разницей в анатомическом строении мужского и женского организмов.
Паховый канал – это одна из слабых областей передней брюшной стенки. В норме представляет собой щель между анатомическими образованиями, в которой у мужчин проходит семенной канатик, а у женщин – круглая связка матки. Проходит канал от глубокого пахового кольца к поверхностному паховому кольцу – места входа и выхода из канала. Именно через эти кольца при определенных условиях могут выпячиваться органы брюшной полости.

Вылечить паховую грыжу можно только хирургическим путем. Множество авторов на разных этапах развития медицинской науки предлагали различные методы лечения грыж. Многие способы в настоящее время практически не используются по причине того, что после них с большой вероятностью наступит рецидив, и имеют только историческое значение. Новые технологии позволяют избавлять мужчин от паховых грыж с большей эффективностью, меньшей травматичностью и меньшей вероятностью развития рецидива болезни.
В настоящее время «Золотым стандартом» лечения паховой грыжи является герниопластика по методу Лихтенштейна. В практике специалистов нашего Центра хирургии это одна из самых частых операций. Она выполняется открытым способом с использованием сетчатого импланта для укрепления пахового канала. Герниопластика паховой грыжи по Лихтенштейну прекрасно зарекомендовала себя при проведении операций любой сложности.
Преимущества операции по Лихтенштейну:
• Возможность проведения операции под местной и под спинальной анестезией.
• Возможность лечения любого вида паховых грыж: больших размеров, осложненных и рецидивных грыж.
• Минимальный риск развития рецидивов.
• Риск рецидива составляет менее 1 %.
• Огромный накопленный опыт выполнения данных операций.
Если врачи обнаружили у вас паховую грыжу, не откладывайте лечение, обращайтесь к нашим хирургам. Операцию вам на самом высоком уровне выполнят высококвалифицированные хирурги отделения.
В нашем центре все операции выполняются высококвалифицированными хирургами под наблюдением опытного анестезиолога.
Контрактура Дюпюитрена (ладонный фиброматоз) – рубцовое изменение фасции, которая покрывает сухожилия, и укорочение ладонных сухожилий, приводящие к сгибательной деформации и утрате способность пальцев рук полностью разгибаться.

В молодом возрасте это заболевание встречается достаточно редко, однако с годами частота развития возрастает. Контрактура Дюпюитрена сначала может проявляться лишь безболезненной шишкой на ладони руки рядом с основаниями пальцев рук. Обычно рубцовому изменению подвергается небольшая часть ладонного апоневроза на одной руке. В большинстве случаев выраженные симптомы появляются только через несколько лет после начала заболевания. У мужчин контрактура Дюпюитрена имеет тенденцию к более быстрому прогрессированию заболевания, чем у женщин.
До настоящего времени не определены точные причины возникновения данной болезни. К возникновению и развитию заболевания приводит воздействие неблагоприятных факторов, в число которых входят:
• наличие вредных привычек – курение, злоупотребление алкоголем;
• травмы кистей – одинаково опасными являются и большая травма, и мелкие повреждения;
• пол и возраст – в зоне риска мужчины от 40 лет;
• условия труда – тяжелая физическая работа руками;
• тяжелые заболевания печени, эпилепсия и др.
Стадии развития контрактуры Дюпюитрена
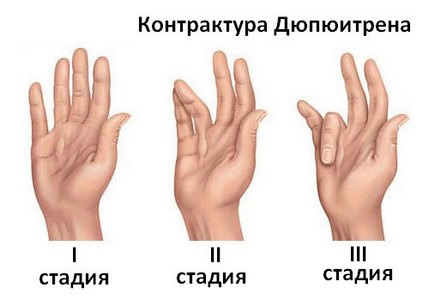
I степень проявляется наличием подкожного уплотнения на ладони, которое практически не ограничивает разгибание пальцев и не мешает больному в повседневной жизни. На этой стадии развития болезни нет существенного нарушения функций руки и хирургическое лечение, как правило, не проводят.
II степень – ограничение пассивного разгибания пальца до 300. Относительно небольшое ограничение функции кисти, также часто не является в глазах пациентов основанием для проведения операций. Однако при радикальной апоневрэктомии на этой стадии разгибание пальцев удается полностью восстановить.
III степень – дефицит разгибания пальца составляет от 300 до 900. В связи с большой распространенностью процесса хирургическое лечение иногда представляет значительные трудности. Выправление пальца в положение полного разгибания часто требует выполнения ладонной капсулотомии. При операции подчас возникает дефицит кожи, избыточное натяжение сосудисто-нервных пучков пальцев. Оперативное лечение на данной стадии далеко не всегда приводит к полному восстановлению разгибания пальцев.
IV степень характеризуется вовлечением в патологический процесс сухожильного аппарата и суставных структур, а дефицит разгибания пальца превышает 900. Хирургическое лечение имеет ограниченную эффективность и часто предполагает такие радикальные операции, как корригирующий артродез суставов пальцев.
Диагностика
Диагноз ставится ортопедом-травматологом на основании жалоб, информации о давности заболевания, о влиянии наличия контрактуры на качество жизни. Проводятся осмотр руки, пальпация, изучение подвижности пальцев кисти. При пальпации области кисти врач может определить утолщения ладонной фасции в виде плотных тяжей или узелков. В начальных стадиях заболевания такие узелки обнаруживаются, как правило, в области ладони. На более поздних стадиях болезни соединительнотканные узелки могут располагаться в области пальцев. Проводится оценка амплитуды сгибания и разгибания пальцев кисти. При наличии контрактуры Дюпюитрена разгибание одного или нескольких пальцев бывает затруднено. В запущенных случаях движения в суставах пальцев, затронутых в процессе, бывает невозможным. Для постановки диагноза в большинстве случаев дополнительных лабораторно-инструментальных методов исследования не требуется.
Консервативная терапия
Консервативное лечение возможно только на ранней стадии контрактуры Дюпюитрена.
• Массаж.
• Лечебную гимнастику, направленную на растяжение ладонной фасции.
• Физиотерапию.
• Коррекция положения с помощью шины или гипсовой повязки (фиксирование пальцев кисти в положении разгибания). Как правило, лонгетные повязки используются во время сна.
• Теплые ванночки.
• Инъекции кортикостероидных препаратов (при местном воспалении).
Проведение консервативной терапии позволяет замедлить прогрессирование болезни, увеличить степень подвижности пальцев, но рано или поздно встает вопрос о необходимости проведения хирургической операции.
Хирургическое лечение
Как правило, операция может быть рекомендована хирургом ортопедом-травматологом, если угол сгибания пальца достигает 30 градусов. Если операция выполняется у молодого пациента по поводу выраженной контрактуры, то через несколько лет или десятилетий может отмечаться рецидив заболевания, что потребует повторной операции. Целью операции в большинстве случаев является частичное или почти полное иссечение ладонной фасции и фиброзных тяжей, соединяющих фасцию с другими тканями кисти. В результате такой операции у большинства пациентов отмечается положительный эффект, восстанавливаются движения пальцев кисти в полном объеме.
Апоневрэктомия является наиболее распространенным радикальным лечением, техника которого довольно сложна. Хирург должен иметь точное представление о возникающих в ходе операции проблемах и об оптимальных путях их решения.
Операцию проводят под местным или общим обезболиванием. При правильно выполненной операции и предоперационной подготовке кожи часто отпадает необходимость иссечения кожи и применения свободной кожной пластики. Однако сама по себе хорошо выполненная операция еще не дает оснований надеяться на хороший исход. Лучший положительный результат достигается только при последовательном проведении предоперационной подготовки, оперативного вмешательства и послеоперационного восстановительного комплекса.
В реабилитации после операции используют ранее функциональное лечение, дозированные движения, массаж и тепловые физиопроцедуры и электролечение. Восстановление утраченных функций кисти после операции и реабилитации обеспечивает возвращение полноценного качество жизни.
Не откладывайте лечение, обращайтесь к нашим специалистам. Операцию вам на самом высоком уровне выполнят высококвалифицированные хирурги, травматологи отделения.
Удаление геморроидальных узлов
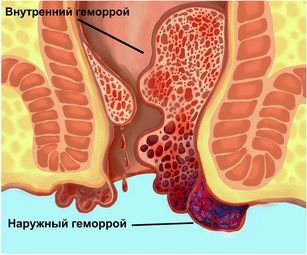
Геморрой – одно из самых распространенных заболеваний человека. Его проявления, в той или иной степени, встречаются более чем у половины населения. Обычно развиваются после 30 лет.
Чаще всего человек, обнаруживший у себя симптомы, стесняется и долгое время не обращается за специализированной медицинской помощью и пытается лечиться самостоятельно. Поэтому такая позиция приводит к прогрессированию заболевания.
Симптомы заболевания:
• Зуд перианальной области
• Боль в области заднего прохода
• Болезненные «шишки» в области анального канала
• Кровотечение, возникающее во время дефекации
• Выпадение геморроидальных узлов во время дефекации
В случае неэффективности консервативных мероприятий показано оперативное лечение геморроя: в настоящий момент — это уже не та процедура, которая предполагает госпитализацию на несколько недель и последующее длительное восстановление. Современные технологии позволяют выполнить операцию и выписать пациента из стационара за 1 день, тем самым радикально помочь людям, годами страдавшими от этого заболевания. Характерен тот факт: практически все пациенты после выздоровления ругают себя за то, что сомневались и не прервали свои мучения раньше.
В условиях нашего хирургического стационара мы выполняем хирургические радикальные вмешательства по поводу геморроя с применением современных технологий, используем для их выполнения различные виды энергий (электрокоагуляция, лазерная абляция), констатируя отличные послеоперационные результаты.
Не откладывайте лечение, обращайтесь к нашим специалистам. Операцию вам на самом высоком уровне выполнят высококвалифицированные хирурги отделения..
Кроме рассматриваемой патологии выполняются операции по поводу:
• острой и хронической анальной трещины
• эпителиального копчикового хода и дермоидных кист крестцово-копчиковой области
• перианальных кондилом и анальных бахромок
• свищей прямой кишки
• доброкачественных новообразований прямой кишки (трансанальное удаление полипов).
На базе дневного хирургического стационара производятся оперативные вмешательства под местной и общей анестезией:
• Транскректальная мультифокальная биопсия предстательной железы под УЗ-наведением;
• Орхэктомия;
• Вазэктомия (перевязка семенного канатика);
• Циркумцизио (операция при фимозе);
• Операции при гидроцеле (водянке оболочек яичка);
• Операции при варикоцеле (расширении вен семенного канатика);
• Удаление полипов наружного отдела уретры;
• Удаление кондилом наружных половых органов.
На базе дневного хирургического стационара производятся оперативные вмешательства под местной и общей анестезией:
• Раздельное диагностическое выскабливание слизистой цервикального канала и полости матки при гиперпластических процессах
• Полипэктомия и рассечение синехий полости матки с помощью гистерорезектоскопа
Лечение больных с тугоухостью осуществляется с использованием новых технологий: плазмофереза и парентерального введения современных препаратов с учетом последних исследований в отоларингологии.
В нашем центре проводятся следующие виды лечения заболеваний вен:
Эндовенозная лазерная коагуляция вен (ЭВЛК) – операция выбора, «золотой стандарт» (наряду с РЧА) хирургического лечения варикозной болезни нижних конечностей в настоящее время. Суть операции заключается в коагуляции («заваривании») венозного ствола изнутри при помощи лазерного световода. Как правило, вторым этапом выполняется минифлебэктомия (удаление варикозно расширенных притоков поверхностных вен через проколы) или введение склерозанта. Операция выполняется под ультразвуковым контролем, под местной анестезией.
Минифлебэктомия — удаление варикозно расширенных притоков поверхностных вен через проколы при помощи специальных крючков (Варади). Выполняется как самостоятельный метод (при клапанной состоятельности стволов подкожных вен), а также как второй этап после ЭВЛК. Проводится под местной анестезией.
Флебосклерозирующее лечение (склеротерапия) варикозно трансформированных, ретикулярных вен («венозных сеточек»), а также телеангиэктазий. Метод заключается в ведении в просвет вены раствора вызывающего «спаивание стенок сосуда». Анестезия не требуется.
Комбинированная флебэктомия — классическая операция, которая целесообразна при резко выраженной варикозной трансформации вен, запущенных случаях, а также при сильной извитости венозных стволов, более травматичен. Выполняется под спинальной или общей анестезией.
Операции при варикозной болезни нижних конечностей
Варикозная болезнь нижних конечностей (ВБНК) представляет собой одну из важнейших проблем современного здравоохранения. Заболевание характеризуется высокой распространенностью. Около 25% населения страдает различными формами варикозной болезни.
Варикозным расширением вен — называется заболевание с прогрессирующим течением, вызывающим необратимые изменения в поверхностных, коммуникационных и глубоких венах, а также в коже, подкожной основе, мышцах, костной и нервной тканях. Варикозное расширение вен — заболевание, характеризующееся неравномерным увеличением просвета и длины вен, их извитостью, образованием узлов в участках истончения венозной стенки.
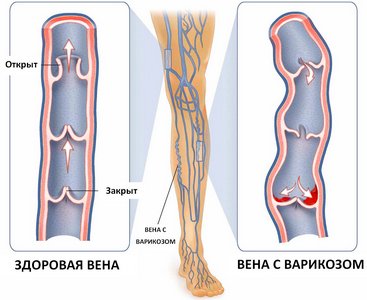
Причины варикоза
К причинам варикозного расширения вен относятся:
• Наследственный фактор;
• Гиподинамия;
• Гормональный сбой в организме;
• Длительные статические нагрузки;
• Курение;
• Беременность;
• Травмы нижних конечностей;
• Подъем тяжестей.
Симптомы
На начальных стадиях заболевания появляются немногочисленные и весьма неспецифичные симптомы. Появляется чувство тяжести и повышенной утомляемости в ногах, распирание, жжение и иногда ночные судороги в икроножных мышцах. Одним из частых симптомов, появляющихся уже в самом начале заболевания, бывают преходящие отеки и боль по ходу вен (зачастую ещё не расширенных). Также отмечается небольшая отечность мягких тканей, обычно в области стоп, лодыжек и нижней части голеней. Все эти симптомы обычно более выражены в вечернее время, после работы, либо при длительной статической нагрузке, особенно в жаркую погоду. В дальнейшем к перечисленным субъективным симптомам присоединяются регулярно возникающие к вечеру и исчезающие к утру отеки. Сначала отеки наблюдаются в области лодыжек и тыла стопы, а затем распространяются на голень. При появлении таких отеков следует говорить о развившейся хронической венозной недостаточности. Цвет кожи приобретает синюшный оттенок. Если пациенты на этой стадии не получают необходимого лечения, у определенной их части возникает гиперпигментация кожи голеней и липодерматосклероз. В более запущенных случаях возникают трофические язвы.
Основные симптомы:
• отёчность ног;
• болевые ощущения в области икр;
• судороги по ночам.
Видимые признаки болезни:
• распухание вен;
• сосудистые «звёздочки»;
• вены проступают через кожу, становятся заметны, прощупываются руками.
Диагностика
На сегодняшний день существует большое количество современных методов диагностики, которые позволяют разобраться в причине возникновения патологии и назначить лечение.
Основным диагностическим методом является:
• Дуплексное сканирование. Показывает информацию о состоянии стенок сосуда, его формы и направление крови.
Диагностику назначают только после консультации специалиста.
Лечение
Эндовенозная лазерная коагуляция вен (ЭВЛК) – операция выбора, «золотой стандарт» хирургического лечения варикозной болезни нижних конечностей в настоящее время. Суть операции заключается в коагуляции («заваривании») венозного ствола изнутри при помощи лазерного световода. Как правило, вторым этапом выполняется минифлебэктомия (удаление варикозно расширенных притоков поверхностных вен через проколы) или введение склерозанта. Операция выполняется под ультразвуковым контролем, под местной анестезией.
Минифлебэктомия — удаление варикозно расширенных притоков поверхностных вен через проколы при помощи специальных крючков (Варади). Выполняется как самостоятельный метод (при клапанной состоятельности стволов подкожных вен), а также как второй этап после ЭВЛК. Проводится под местной анестезией.
Флебосклерозирующее лечение (склеротерапия) варикозно трансформированных, ретикулярных вен («венозных сеточек»), а также телеангиэктазий. Метод заключается в ведении в просвет вены раствора вызывающего «спаивание стенок сосуда». Анестезия не требуется.
Комбинированная флебэктомия — классическая операция, которая целесообразна при резко выраженной варикозной трансформации вен, запущенных случаях, а также при сильной извитости венозных стволов, более травматичен. Выполняется под спинальной или общей анестезией.
Реабилитационный период
После операции пациенту на несколько часов необходимо задержаться в отделении. После чего родственники смогут забрать его домой. Восстановительный период может длиться от недели до месяца. Срок зависит от объема заболевания, наличия венозных осложнений, перенесенных перед операцией, возраста и сопутствующей патологии. В это время не стоит ограничивать себя в движениях. Обязательно круглосуточное ношение компрессионного трикотажа первые дни, далее — в дневные часы. При соблюдении всех правил через 7-10 дней можно снимать швы. С компрессионным бельём можно попрощаться чуть позже: 2 недели -2 месяца. Спортивные занятия возможны через пару недель, но объем и характер нагрузок обсуждаются индивидуально с лечащим врачом| Записаться на прием к специалисту Вы можете по телефонамРегистратура Прикрепленный контингент: 8 (495) 377-13-32, 8 (495) 371-27-10 Регистратура Платных услуг: 8 (495) 371-86-94, 8 (495) 371-78-97 |